【嚥下とは】
「嚥下=飲みこむ運動」です。
運動を行うためには、神経・骨・関節・筋肉・腱・靭帯だけでなく、それらをコントロールする脳(心理も含む)も重要となってきます。これらの部位が直接的、間接的にトラブルを受けると嚥下障害へ発展することがあります。
様々なトラブルで出現すると言われている嚥下障害ですが、特に脳卒中が発症すると病気のなりたて時期(急性期)は高率に嚥下障害が合併することが報告されています1)。
また、日本は高齢者が約20%強を占めると言われています。
加齢に伴い、肉体は衰え、筋力が下がり、反応が鈍くなることは誰もが知る事実です。
その中でも男性は、高率にノド仏が下がってしまい、結果として嚥下障害の一つである喉頭挙上障害というノドの運動障害が起きてしまいます。
嚥下障害は食事時間が延長してしまったり、硬い食べ物が砕けなくなってしまったり、食事中にムセ頻度が増えたり、食中後に痰絡みが増加する等の症状が挙げられます。
今挙げたものは、氷山の一角ですから、嚥下障害の症状を言い出したらキリがありません。
この嚥下障害を放置しておくと、人生に関わる大きな問題へ発展することがあります(後述致します)。
まずは、嚥下障害を理解するために嚥下運動について解説していきます。
【嚥下は下記の5つで構成】
1.先行期(重要な器官:脳)
総合的に飲む、食べるをプロデュースするのが先行期です。
まず、ヒトが飲食をするためには、起きている(意識状態、覚醒)ことが必要です。
眠っている人は当然飲食出来ません。
しっかりと目を開けて覚醒し、外界を認識していることが先行期の最も重要な要素です。
飲食の条件として、JCS(Japan Coma Scale:3-3-9度方式)という意識状態をみる指標があります。
その中でJCS一桁が飲食可能といわれています。
-
Ⅲ.刺激をしても覚醒しない状態(3桁の点数で表現)
- 300.痛み刺激に全く反応しない
- 200.痛み刺激で少し手足を動かしたり顔をしかめる
- 100.痛み刺激に対し、払いのけるような動作をする
- Ⅱ.刺激すると覚醒する状態(2桁の点数で表現)
- 30.痛み刺激を加えつつ呼びかけを繰り返すと辛うじて開眼する
- 20.大きな声または体を揺さぶることにより開眼する
- 10.普通の呼びかけで容易に開眼する
-
Ⅰ.刺激しないでも覚醒している状態(1桁の点数で表現)
- 3.自分の名前、生年月日が言えない
- 2.見当識障害がある
- 1.意識清明とは言えない
先行期は覚醒だけでなく、記憶、注意、遂行、社会的行動などの高次脳機能も大きく関係しています。
例えば皆さんは、今まで経験したことのある食べ物や飲み物は警戒なく飲食されると思います。
しかし、見たこともない物はそもそも食べられるのか?と疑うところから始まるのではないでしょうか。
見た目(大きさ、形)に始まり、手に取った時の質量、温度、匂い等様々なものを瞬時に認識し、過去の記憶と照らし合わせて大丈夫かな?と無意識に脳内検索をするわけです。
例えば、湯気が出ていたら「あ、これは熱そうだから火傷に注意して飲もう」「みた感じ硬そうだな。しっかり噛んでから飲み込む必要がありそうだ」と無意識に過去の経験と照らし合わせています。また、お値段が張れば、それだけでハードルが上がって『美味しいもの』なんだろうという先入観が入ったりもします。
そういった食べる前の構えが先行期です。そして、実際に食べると食感や風味といった感覚が脳へフィードバックされ、「これは美味しい、不味い」「美味しいけど、値段が高いから次は買うのをやめよう」といった判断へ繋がる訳です。
また、ヒトは大切な何かを失ったり、失敗をして落ち込んだり、心配事や悩み事等がある時に食欲が上がる人はいません。
逆にムカムカしていたり、怒っている時も同様だと思います。心が不安定な時ほど、ヒトの食欲は下がってしまいます。
そういった情動の変化も先行期の一部なのです。認知症患者さんはこの情動面の変動が強く、摂食に問題を抱えることを多く経験します。いかに穏やかな情動で食事に望んでもらうかは大事なアプローチの一つです。
2.準備期(重要な器官:下顎、唇、舌、口蓋、歯)
食物を口の中へ「取り込み」、口の中で「保持」し、保持された食塊を「咀嚼してまとめる」という一連の過程が準備期になります。
取り込みは、口の動き(唇と顎)が不十分ですとボロボロとこぼしてしまいます。また、上肢や手指の動作が不安定、そして体幹といった部分に震え等があった場合もボロボロとこぼす原因になります。目と身体の協調がうまくいかないと「取り込み」が悪くなるわけです。
保持は、口の中に取り込んだ食物を口外へ出さないよう、下あごを上方へ動かし、口を閉じ、上あごの柔らかい部分(軟口蓋)を下ろし、舌の中央に置く動作になります。この一連の動作で問題が生じるとノドへ意図せずに流れ込んでしまう「早期咽頭流入」が起きてしまい、窒息や誤嚥といった事象に発展する可能性があります。
咀嚼は口に取り込み、保持された食物を歯で砕き、唾液と混ざり合わせて軟らかい食塊を作ります。
この過程をスキップしてしまうと食物が大きい場合、窒息や食道につかえてしまうことがあります。
咀嚼はノドを安全に通過させるための大事な要素なのです。咀嚼を支えるのは、「歯」ですが、平成28年歯科疾患実態調査によると、20本以上の歯を有する者の割合は、75~79歳で56.1%、80~84歳で44.2%、85歳以上で 25.7%と年齢が高くなるほど歯の喪失が進むことが示されています。
高齢者における咀嚼能力は残存歯数が少ないほど低く、咀嚼能力が低い群は炭水化物エネルギー比率が高いことが報告されており2)、歯の喪失は栄養状態にも影響を与えることがわかっています3)。
3.口腔期(重要な器官:歯茎、舌、口蓋)
咀嚼された食塊を口からノドへ「送る」一連の過程が口腔期になります。
咀嚼し、まとめられた食塊は舌によって後方へ移送されますが、舌の先端は前歯裏の歯茎にしっかりとくっついていることが重要です。
このくっつきが不十分ですと舌のパワーが十分に後方へ伝えられませんので、結果として嚥下後に口の中に食塊が残ってしまう「口腔残留」に繋がってしまいます。
また、舌の先端がすくい上げ動作を出来ないと舌の下空間(口腔底)に食塊が残ってしまうこともあります。
この送る動作「口腔期」が不十分になると、食事時間延長や栄養不足、内服不安定といった諸問題へ発展することがありますので注意が必要です。
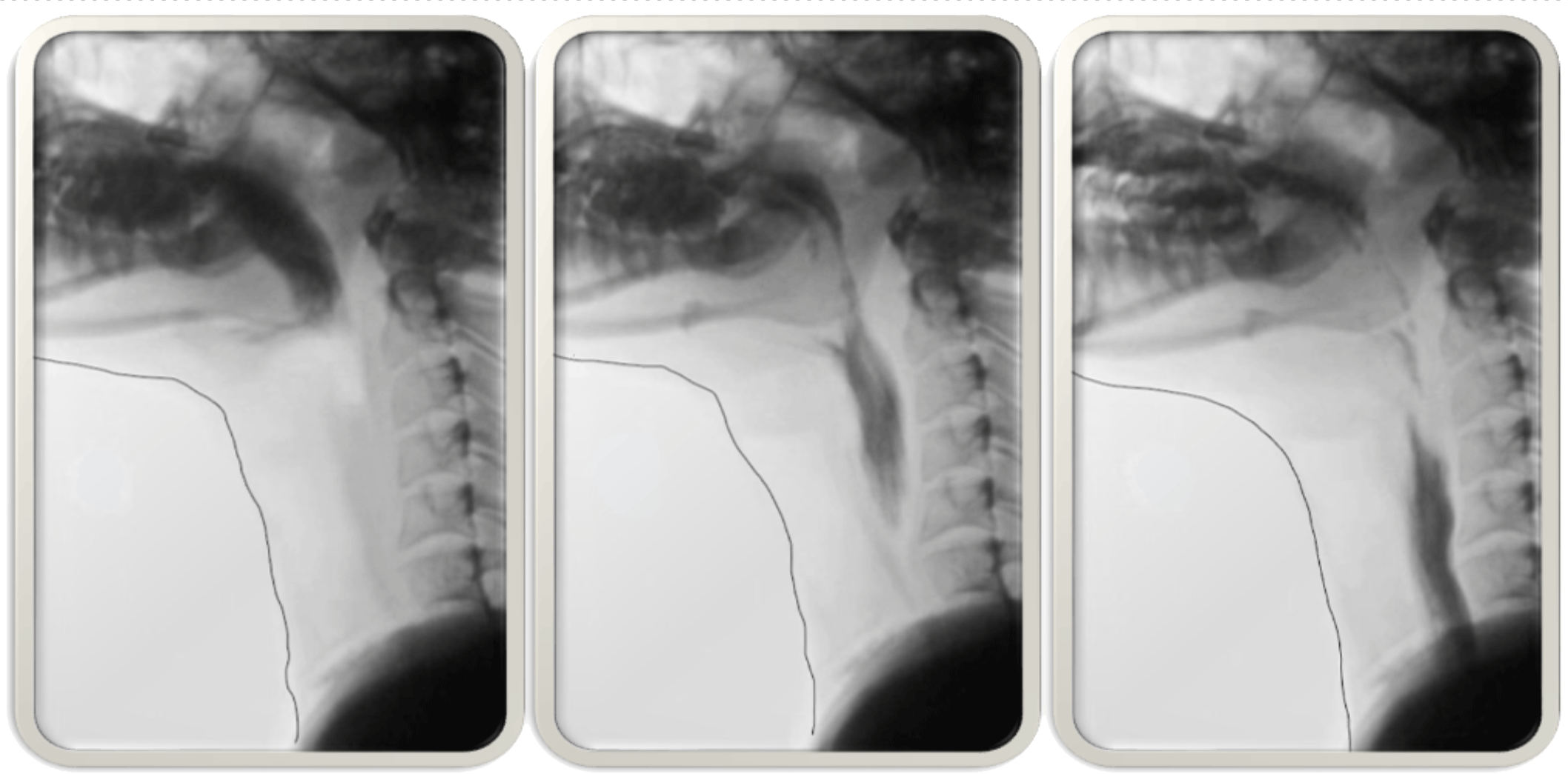
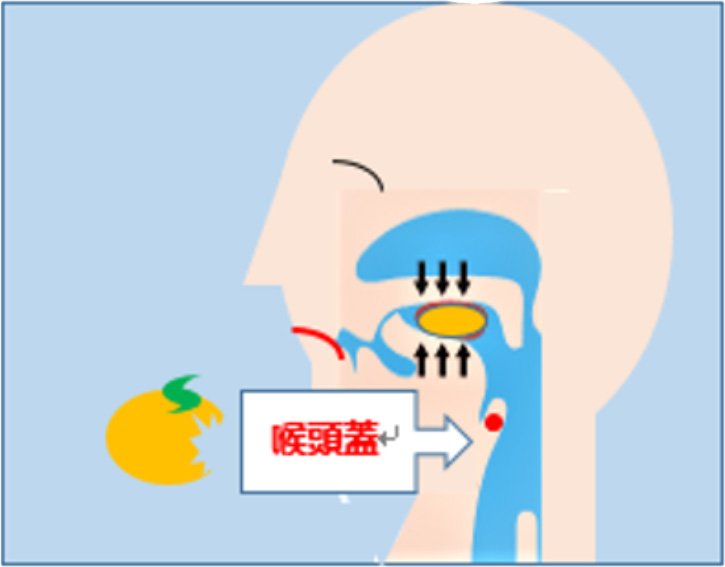
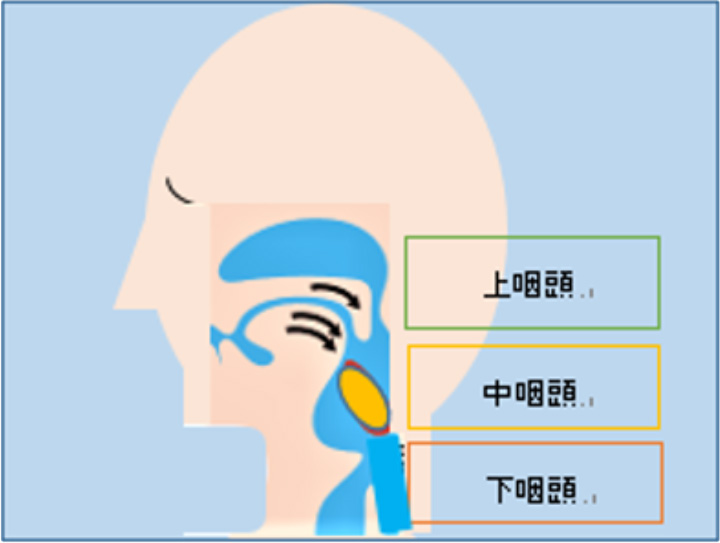
4.咽頭期(重要な器官:舌、軟口蓋、咽頭、喉頭、食道)
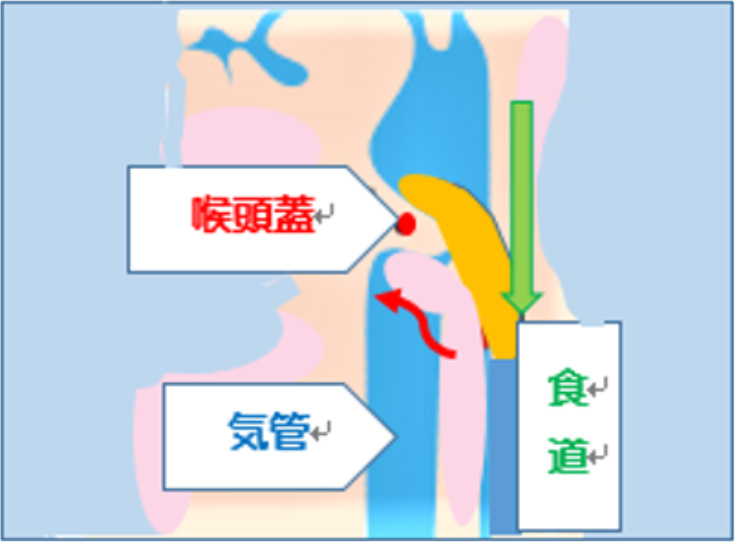
ノドにある食塊を食道へ移送させる過程が咽頭期です。
咽頭期は嚥下運動の中核部分といわれています。
交差点(咽頭)を上手に嚥下という信号で交通整理(0.8秒で完結)して、空気は赤信号、食物は青信号で食道へと誘導します。この交通整理を失敗すると交差点内にクルマ(食塊)が停車して渋滞が起きたり、事故(誤嚥)が起きたり、時に重大事故(窒息)へ繋がることもあります。
ノドに運ばれてきた食塊が食道へ入っていくためには、様々な条件が必要となってきます。
①上顎の軟らかい部分(軟口蓋)がしっかりと上がりノドと鼻の空間を遮断すること
②舌の根っこの部分がノドの後の壁に密着すること
③ノドの壁が縮まること
④喉仏が上に上がること
⑤ノドのふたが閉まること
⑥食道の入り口が緩むこと。
これら①から⑥のどれか一つでも不足すると、ノドに食塊が残ってしまう「咽頭残留」に繋がってしまいます。
また、①から⑥の運動は0.8秒で完結するため(嚥下反射といいます)、タイミングが僅かにズレるだけでムセが生じることがあります。
例えば、水分はよくムセるけど、食べ物はムセないといった場合は、このタイミングのズレが疑われます。
試しにヨーグルトドリンク、野菜ジュースを飲んでみてください。うまく飲めるようでしたら、ほぼタイミングのズレは確定します。
タイミングのズレはノドの感覚が低下したことで生じるものです。
低下する理由は、加齢、栄養、病気によるものが考えられます。
そのまま放置せずに、近くの医療機関に受診して嚥下障害の指導を受けることをオススメします。
5.食道期(重要な器官:食道、胃)
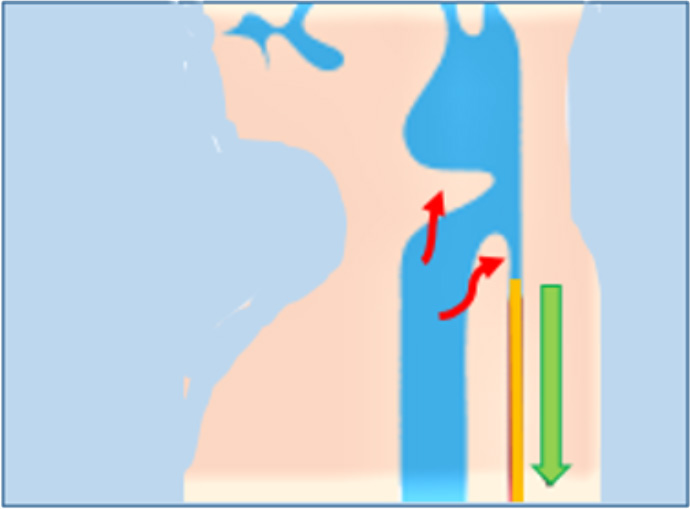
食道から胃へ食塊を移送する過程が食道期になります。
重力と食道の運動(蠕動:ぜんどう)で食塊を胃へ運びます。
食道は誰もが3つ狭い部分を持っています。一つ目は食道の入り口、二つ目は心臓の大動脈弓の横、三つ目は胃の入り口です。
この部分は、食塊がやや通過しにくくなっていますが、基本的には問題なく通過します。食塊の食道通過は健常者で約2-5秒といわれます4)が、自験例(1500例ほど)においては嚥下造影検査で食道通過に5秒以上かかる症例は意外と多いです。
入院している高齢者が対象なので、やはり健常者の通過時間よりは延長する傾向が強いようです。
その中でも見かけるのは、食道裂孔ヘルニア、食道停滞、食道内逆流、胃食道逆流といったものです。
座位で撮影しているにも関わらず、鎖骨の高さまで食塊が逆流した方もいました。
でもご本人は気付いていないのです。
このようなことが日常的に起きていたら、いつか逆流が原因で呼吸器にトラブルが生じてしまいます。
また、食後すぐに横になることで容易に逆流が起きます。
身体が元気なうちは体位変換能力が高いので、瞬時に身体を起こして逆流からの難を逃れますが、体位変換能力が低い場合は勝手が違います。
逆流してきた内容物が酷いとノドまで上がり、気道を塞ぐことがあります。
よって、食後2時間ほどは座位で身体を起こしておくこと、難しい場合はベッドを可能な範囲で起こすことを推奨致します。
【嚥下障害を放っておくとどうなるの】
嚥下障害をそのままにすると、以下の問題に発展する恐れがあります。
(誤嚥性肺炎等)
喪失
低栄養
「食べるとムセる(誤嚥する)」といったことが繰り返されると「苦しい」を学習してしまいます。
そのため、出来るだけ食べる回数や量を減らしてムセ頻度を減らそうと本能的に努力するわけです。
また、食事場面でムセ頻度が高いというのは、気管へ異物を伴った菌が侵入することでもあります。つまり、そのような現象が繰り返されると感染、炎症といった図式が成立しやすくなります。
ヒトの身体は炎症に対し、たんぱく質を使って戦いをしますので、炎症が続けばそれだけ消耗が激しくなります。
よく入院したら「痩せた」という話は耳にするかと思いますが、痩せる理由の一つはたんぱく質の喪失なのです。
また、熱産生(エネルギー)をするためには糖質、脂質といった順で分解をしてエネルギーを得ます。
それでも分解するものが無いとたんぱく質(筋肉)を分解してエネルギーを得ていきます。
これが低栄養に繋がる一つのメカニズムです。
その他、摂食のページで紹介したような認知症が進むことで摂食障害になってしまい、食べないから痩せるといった図式が成立することもあります。
低栄養から嚥下障害に発展するパターンも存在するので注意が必要です
脱水
脱水は高齢者が陥りやすい病気の一つです。
トイレに行く回数が多くなるから水分を控えているという患者様をお見かけしますが、医師に飲水制限の指導をされていない限りは飲むようにお伝えしています。
脱水の詳しい話は成書をみて頂き、ここでは嚥下障害の観点からの脱水をお話します。
嚥下障害になることで、当然ムセ(誤嚥)が起きるようになります。
上述した通り菌が気道に入ってくるので、それを咳で追い出し、追い出し切れなかった菌を免疫系が捕食します。
捕食され死滅した菌は痰となり、輸送系がそれをノドへ運ぶのです。
輸送系は気管の表面にある繊毛(せんもう)が重要なのですが、この毛は水が無いと途端に動きが悪くなります。
動きが悪くなれば、痰はノドへ運べなくなるため、汚染された物質が気道内に蓄積されていく仕組みとなります。
蓄積が続けば、肺の機能が十分に働かなくなり、酸素が十分に取り込めなくなる状態へ発展し、生命に危険が及ぶ可能性が出て来ます。
それなので、脱水は嚥下障害の観点からみて非常に厄介な相手といえます。いかに水分を確保出来るかは、嚥下障害をもつ患者様にとって重要な因子です。
食べる楽しみの喪失
皆さんは、食事が楽しみですか?大好きですか?もちろん、私も食べることが大好きな1人です。
美味しいものを食べることは、幸せの一つだと思います。大切な人、大切な仲間と交流するときに美味しい料理、お酒等は欠かせないものだと考えます。
でも、その楽しみが無くなってしまったらどうでしょうか?もしも、あなたの大切な人が突然食べられなくなったらどうでしょうか?本当に辛く、受け入れ難い苦難であることは間違いありません。
例えば、脳卒中や誤嚥性肺炎後に嚥下障害が残ってしまい、十分な水、栄養が摂れないと医師に判断された場合、「胃ろう」の話が出て来ます。
私の祖母の場合は慢性の顎関節脱臼が原因で、医師から胃ろうの話をされました。
祖母は認知症もあったので、病状への理解は出来ません。
「お腹空いたからごはん持ってきて」「ノド乾いたからお茶頂戴」「甘いものが食べたい」と彼女が要求します。
その度にごめんね、お医者さんから止められているんだよと繰り返し伝えるわけです。
今なら食べさせることも出来たのですが、当時は学生だったので知識も技術も無く、どうしようも出来ませんでした。
本当に悔しい思い出です。私のような悔しい思いをしないためにも、しっかりと嚥下評価をしてくれる医療機関を受診し、現状の説明を受けて本人・家族が納得をしてもらえればと考えます。
嚥下評価はいま通院、入院されている医療機関だけがすべてではありません。人が変われば評価も変わることがありますことをご留意ください。
